Procedimientos
Electrocardiograma
Ecocardiograma
Holter
Test de Esfuerzo
ELECTROCARDIOGRAMA

El electrocardiograma (también llamado EKG) es un examen simple e indoloro que le indica al médico si tiene algún problema cardíaco. los impulsos eléctricos viajan por el corazón y provocan su contracción (latido). Al colocar electrodos en el pecho, en la parte superior del abdomen y en la espalda, es posible registrar los impulsos eléctricos. Esto es un electrocardiograma. El patrón específico de los impulsos eléctricos puede mostrar muchas cosas.
Se le solicitará al paciente que se acueste. El médico especialista limpiará varias zonas en los brazos, las piernas y el tórax y luego le fijará en ellas pequeños parches llamados electrodos. Puede ser necesario rasurar o recoger algo de cabello para que los electrodos se peguen a la piel. La cantidad de parches empleados puede variar. Los parches se conectan por medio de cables a una máquina que transforma las señales eléctricas provenientes del corazón en líneas onduladas, las cuales se imprimen en papel. El médico especialista revisa los resultados del examen y se le entregara el resultado.
Será necesario que el paciente permanezca quieto durante el procedimiento. Igualmente, el médico especialista puede pedirle que contenga la respiración por unos cuantos segundos a medida que se esté haciendo el examen.
El electrocardiógrafo es un aparato que registra la corriente eléctrica que acompaña a las contracciones del corazón. Estas corrientes son débiles, por lo que se necesita un galvanómetro de cuerdas para amplificar las corrientes eléctricas. s un estudio que registra la actividad eléctrica del corazón. En cada latido, durante la contracción y la relajación cardíaca, las células del corazón generan pequeñas corrientes eléctricas que pueden ser detectadas mediante el electrocardiógrafo.
Un gran número de enfermedades del corazón altera la forma en la que se producen los cambios eléctricos en cada latido. Por ello, el electrocardiograma (ECG) es el primer examen realizado al estudiar síntomas cardiológicos, en un chequeo de salud o antes de una cirugía.
El estudio dura sólo un par de minutos, durante los cuales el paciente debe permanecer quieto y relajado, en general en posición horizontal. Se colocan electrodos sobre la piel de ambas piernas y brazos, mientras se ubican otros con forma de “chupete” sobre el tórax. Los electrodos son conectados mediante cables al equipo que registrará, en papel, las ondas eléctricas del corazón.
Como no se envía ningún tipo de electricidad por los cables, la persona estudiada no siente nada.
Es importante estar relajado y tibio durante un registro del Electrocardiograma, debido a que cualquier movimiento, incluso tiritar, puede alterar los resultados.
Algunas veces, este examen se hace mientras el paciente está realizando ejercicio o está bajo un ligero estrés para buscar cambios en el corazón.
Un electrocardiograma es una prueba indolora y no invasiva que ofrece resultados rápidos. Durante un electrocardiograma, se colocan sensores (electrodos) que detectan la actividad eléctrica del corazón en el tórax y, a veces, en las extremidades. En general, estos sensores se dejan colocados solo durante algunos minutos.
os cambios en el electrocardiograma se pueden producir por varias razones. El monitoreo por electrocardiograma por lo general se realiza en el consultorio del médico especialista. El mismo resulta útil para tratar la enfermedad, ya que muestra:
- Si tiene alguna evidencia de enfermedad de la arteria coronaria.
- Si hay disminución del flujo sanguíneo a ciertas áreas del cuerpo
- Si hay desequilibrios químicos o electrolíticos en el cuerpo (por ejemplo, niveles altos o bajos de potasio en sangre)
- Si ha tenido daños en el corazón en el pasado, o si los tiene actualmente
- Si su corazón está agrandado
- Si los latidos del corazón son regulares. Los ritmos irregulares pueden indicar un problema o trastorno subyacente.
- Si su ECG muestra un latido o ritmo irregular, se lo conoce como cambios en el ECG.
- Hay cambios que experimentan las personas normales y sanas durante el día sin ser conscientes de eso. Ciertos tipos de cambios en el ECG le informarán al médico que puede tener un problema determinado que necesita ser investigado con mayor profundidad.
Ventajas:
- Para averiguar por qué tiene dolor en el pecho, problemas para respirar, mareos, frecuencia cardíaca rápida u otros síntomas.
- Para revisar qué tan saludable está su corazón antes de realizar una cirugía.
- Para revisar cómo están funcionando las medicinas u otros tratamientos para el corazón.
- Como parte de un chequeo médico general
Desventaja:
- Un ECG tiene muy pocas desventajas. Algunas personas podrían desarrollar un sarpullido leve donde se colocaron los parches.
REFERENCIA BIBLIOGRAFICAS
- Gers, Bernard J. Libro del corazón. Guía de la Clínica Mayo. Alcalá de Guadaira: MAD, 2017.
- Manual Merck de información médica para el hogar. Madrid: Merck Sharp and Dohme de España, 2018.
Agenda en línea tu consulta
ECOCARDIOGRAMA
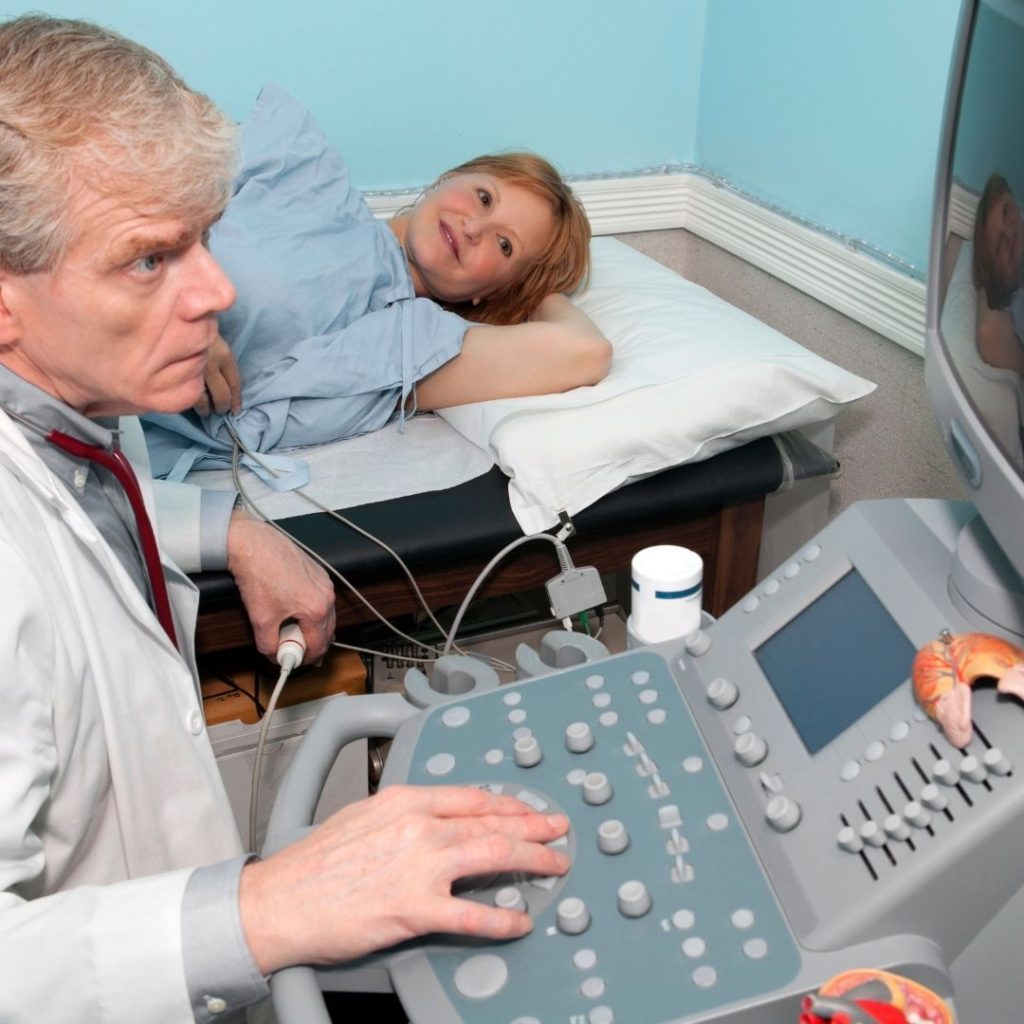
El ecocardiograma puede ayudar a examinar si el corazón bombea la sangre normalmente y puede detectar cardiopatías en adultos, niños, bebés recién nacidos y bebés no nacidos (ecocardiograma fetal). Mediante ultrasonidos, la ecocardiografía aporta información acerca de la forma, tamaño, función, fuerza del corazón, movimiento y grosor de sus paredes y el funcionamiento de sus válvulas. Además, puede aportar información de la circulación pulmonar y sus presiones, la porción inicial de la aorta y ver si existe líquido alrededor del corazón (derrame pericárdico).
Después de ingresar el paciente al sistema e Informar del procedimiento se le solicita cambio de vestuario a una bata quirúrgica, El ecocardiograma puede durar entre 40 y 60 minutos. Se le pedirá que se desvista hasta la cintura y se recueste sobre el lado izquierdo. el especialista le colocará un gel claro sobre el lado izquierdo del pecho. Esto es para asegurarse de que habrá un buen contacto entre la piel del paciente y la sonda.
Se le sostendrá la sonda al paciente firmemente contra la piel y, mientras se mueva sobre el pecho, enviará ondas sonoras y captará el eco resultante. Las imágenes del corazón se mostrarán en una pantalla. Estas imágenes se actualizan constantemente, de modo que el examen exploratorio puede mostrar el movimiento.
El paciente permanece tumbado y lo más tranquilo posible, sin requerirse ningún tipo de preparación especial previa a la realización de la prueba ni acudir en ayunas. El ecocardiograma no es doloroso (puede sentir una ligera presión por el transductor) ni produce ningún efecto secundario. Puede realizarse perfectamente a mujeres embarazadas sin ningún perjuicio para el bebé, ya que es una prueba que no emite radiación.
El especialista le explicará al paciente cómo debe prepararse para el procedimiento en caso específico se requiera. Por ejemplo, si se someterá un ecocardiograma de esfuerzo, le pueden pedir que no tome betabloqueadores o antagonistas del calcio durante 48 horas y que no coma nada por dos horas antes del estudio.
Durante el ecocardiograma, es posible que escuche fuertes zumbidos. Es el sonido del flujo sanguíneo y se escucha haya o no haya anormalidades en el corazón. También se monitoreará el ritmo cardíaco durante el ecocardiograma. Y se le podrá comunicar los resultados del ecocardiograma inmediatamente después del examen.
El ecocardiograma es una prueba diagnóstica fundamental porque ofrece una imagen en movimiento del corazón. Mediante ultrasonidos, la ecocardiografía aporta información acerca de la forma, tamaño, función, fuerza del corazón, movimiento y grosor de sus paredes y el funcionamiento de sus válvulas. Además, puede aportar información de la circulación pulmonar y sus presiones, la porción inicial de la aorta y ver si existe líquido alrededor del corazón (derrame pericárdico).
El ecocardiograma se obtiene a través de un aparato llamado ecocardiógrafo. Este aparato consta de 3 elementos básicos:
- Transductor: dispositivo gracias al cual se puede captar las imágenes del corazón
- Pantalla: en la cual se recogen las imágenes captadas por el transductor
- Ordenador
Además, se suelen colocar electrodos sobre el pecho del paciente para obtener un electrocardiograma al mismo tiempo que se realiza la ecocardiografía, ya que aporta información para el especialista.
Las imágenes del ecocardiograma se pueden obtener en diferentes modos:
- Modo M o unidimensional: se detecta una estrecha porción de corazón.
- Bidimensional o 2D: ofrece una imagen de la anatomía del corazón (permite ver las diferentes estructuras) durante el movimiento.
- Doppler color: permite ver el flujo de sangre en el corazón y las arterias y medirlo.
- 3D: las imágenes que se consiguen son en 3 dimensiones. Se crea una imagen en 3D a partir de múltiples imágenes en 2 dimensiones.
- Existen otros modos de mucha utilidad en la ecocardiografía: Doppler pulsado, Doppler continuo, etc.
El ecocardiograma que con mayor frecuencia se realiza es el ecocardiograma transtorácico, es decir, cuando se coloca el transductor sobre el pecho del paciente.
Ventajas:
- Gracias al uso de los ultrasonidos para obtener las imágenes, el ecocardiograma es una prueba que no irradia al paciente (como sí pueden hacerlo otras pruebas como las radiografías, TAC, etc). Otras ventajas que aporta es que no es una prueba dolorosa ni produce ningún efecto secundario.
- No invasivo, ampliamente disponible, económico. Accesible y versátil.
Desventajas:
Que una persona tenga mala ventana ecocardiográfica no significa que su corazón presente algún tipo de problema. Lo que ocurre es que, debido a las características de su tórax, los ultrasonidos no son capaces de atravesar los tejidos hasta llegar al corazón, ser reflejados y regresar de nuevo al transductor para dar lugar a las imágenes deseadas.
- Ecocardiograma transtorácico (TTE, por sus siglas en inglés).Este es el tipo más común. Las vistas del corazón se obtienen moviendo el transductor a posiciones diferentes en el pecho o en la pared abdominal.
- Ecocardiograma de esfuerzo.Durante esta prueba, se hace un ecocardiograma tanto antes como después de que su corazón se esfuerce, ya sea por hacer ejercicio o por haberle inyectado un medicamento que hace que su corazón lata más fuerte y más rápido. Un ecocardiograma de esfuerzo suele hacerse para averiguar si usted podría tener una disminución en el flujo de sangre a su corazón ( enfermedad de las arterias coronarias ).
- Ecocardiograma Doppler.Esta prueba se usa para ver cómo fluye la sangre por las cavidades del corazón, las válvulas del corazón y los vasos sanguíneos. El movimiento de la sangre refleja las ondas sonoras a un transductor. La computadora de ecografía mide la dirección y la velocidad de la sangre que fluye por su corazón y vasos sanguíneos. Las medidas Doppler pueden verse en blanco y negro o en color.
- Ecocardiograma transesofágico (TEE, por sus siglas en inglés).Para esta prueba, la sonda baja por el esófago en vez de moverse por fuera de la pared torácica. El TEE muestra imágenes más claras de su corazón, porque la sonda está más cerca del corazón y porque los pulmones y los huesos de la pared torácica no bloquean las ondas sonoras producidas por la sonda. Se usa un sedante y un anestésico aplicado en la garganta para mantenerlo cómodo durante esta prueba.
El eco puede usarse como parte de una prueba de esfuerzo y con un electrocardiograma (ECG) para ayudar a su médico a averiguar más sobre su corazón.
García Fernández, M. Á., y J. Zamorano. Procedimientos en ecocardiografía. Madrid: McGraw-Hill Interamericana de España, 2017.
García Fernández, M. Á., J. Zamorano y J. A. García Robles. Manual de ecocardiografía. Indicaciones e interpretación en la práctica clínica. Madrid: Edimed, 2019.
Agenda en línea tu consulta
HOLTER DE PRESION ARTERIAL
Es una técnica de medida de la presión arterial, en la que se coloca un equipo de medida y un manguito para ir recogiendo múltiples medidas de la PA durante las actividades diarias habituales incluso durante el sueño.
Después de ingresar el paciente al sistema e Informar del procedimiento se le solicita cambio de vestuario a una bata quirúrgica, de manera previa se prepara todo el material necesario higienizado para realizar este examen. Desinfectar los equipos y preparar el campo estéril. La duración del registro es generalmente de 24 horas y la frecuencia de las lecturas de 15-20 minutos durante la actividad, y de 20-30 minutos durante el sueño. El registro comenzará por la mañana antes de la toma del fármaco antihipertensivo. El objetivo: obtener una medida de la PA durante la actividad del paciente.
- Debe realizarse un día representativo de la actividad del sujeto (día laboral).
- Evitar ejercicio físico intenso o situaciones de estrés inusual.
- Tomar su medicación habitual y en el mismo horario.
El manguito, igual que los de medida habitual, se coloca en el brazo no dominante del paciente. Los cables se camuflan debajo de la ropa y se conectan al equipo registrador, de unos 12 x 10 cm (como un radiocassette) que se engancha en el cinturón. Funciona con pilas que le dan autonomía para 200 lecturas aproximadamente.
A las 24 o 48 horas se le es retirado el equipo y con ayuda de un ordenador se efectúa la lectura e interpretación de todas las medidas.
Generalmente se presentan unos valores medios de 24 horas, del periodo diurno y del nocturno y unos porcentajes por encima de valores predeterminados. Suele dibujarse una gráfica que refleja el comportamiento de la presión arterial a lo largo del día y la noche.
Es un dispositivo portátil pequeño que lleva un registro del ritmo cardíaco. Es posible que el médico quiera que uses un monitor Holter durante uno o dos días. En ese tiempo, el dispositivo registrará todos los latidos.
Una prueba del monitor Holter generalmente se realiza después de una prueba tradicional para controlar el ritmo cardíaco(electrocardiograma), especialmente si esta última no brinda al médico información suficiente sobre el estado del corazón.
El médico utiliza la información obtenida con el monitor Holter para determinar si tienes algún problema con el ritmo cardíaco. Si un monitor Holter estándar no capta los latidos cardíacos irregulares, el médico puede sugerir que uses un monitor Holter inalámbrico, que puede funcionar durante semanas.
Su cardiólogo le puede recomendar realizarse un Holter TA cuando se tengan los siguientes síntomas:
- Desmayos de repetición.
- Palpitaciones.
- Si has sufrido un infarto de miocardio.
- Ante la evidencia de arritmias, también el Holter puede servir para diagnosticar un arritmia.
- Cuando se quiere realizar un estudio de cardiomiopatías.
- Para comprobar los efectos de ciertos fármacos en el ritmo del corazón.
El uso de la medida ambulatoria de la presión arterial (MAPA) está restringido a indicaciones concretas, si bien su uso es cada vez más frecuente.
No hay que olvidar que una medida correcta de la PA en la clínica es un componente básico en el manejo del paciente del riesgo cardiovascular.
Los valores son muy similares a los de la MAPA y presentan mayor correlación con hipertrofia ventricular y albuminuria.
Diagnóstico de hipertensión aislada en la consulta, en pacientes con disparidad entre las presiones en consulta y las obtenidas fuera del entorno clínico
Confirmación de la hipertensión en pacientes recién diagnosticados sin afectación de órgano Diana Sospecha de HTA enmascarada o aislada ambulatoria
Valoración de la respuesta al tratamiento en pacientes con hipertensión resistente o para ver el grado de control durante las 24 horas
Hipertensión arterial episódica o variabilidad inusual de la PA Pacientes con síntomas sugestivos de episodios de hipotensión, con independencia de si reciben o no tratamiento antihipertensivo
Circunferencia del brazo > 42 cm Fibrilación auricular con respuesta ventricular rápida, extrasistolia ventricular frecuente u otras taquiarritmias Negativa del sujeto o cooperación insuficiente
Ventajas:
- Múltiples medidas de PA.
- Mediciones durante las actividades diarias habituales.
- Mediciones durante el sueño.
- Estimación del ritmo circadiano.
- Precisa un mínimo adiestramiento para el paciente.
- No induce reacción de alerta durante el inflado.
- Ofrece muchos posibles análisis de datos.
- Mejor correlación con lesión de órgano y pronóstico cardiovascular.
Desventajas:
- Posible pérdida de datos por fallo del equipo o de cooperación.
- Meticulosa atención a la utilización del equipo.
- Puede interferir durante el trabajo o el sueño.
- Posible intolerancia por molestias, erupciones cutáneas, o alergias, incluso síntomas de isquemia en el brazo.
REFERENCIA BIBLIOGRAFICA
- The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation and Treatment of High. JNC 7- Complete Version. Hypertension. 2017
- Staessen J, Thijs L, Fagard R, et al for the Systolic Hypertension in Europe Trial Investigators. Predicting cardiovascular risk using conventional vs ambulatory blood pressure in older patients with systolic hypertension. JAMA. 2017
- Verdecchia P. Prognostic value of ambulatory blood pressure: current evidence and clinical implications. Hipertensión. 2018
Agenda en línea tu consulta
HOLTER DE RITMO

Es la monitorización continua del ritmo cardiaco durante 24 horas (Holter) es un registro de 2 ó 3 derivaciones ECG, que permite el estudio de los pacientes con diversos síntomas, tales como palpitaciones, síncope, disnea, angina que sugieren la presencia de una patología arrítmica especialmente.
Después de ingresar el paciente al sistema e Informar del procedimiento se le solicita cambio de vestuario a una bata quirúrgica. La colocación del Holter es bastante sencilla. El especialista coloca en el tórax del paciente varios electrodos que están conectados a una grabadora digitalizada del tamaño de un teléfono móvil. Después, el paciente mantiene su actividad normal durante ese día, ya que el examen se realiza de forma ambulatoria. Una vez transcurrido el tiempo de registro, que oscila entre 24 y 48 horas, regresa a la consulta, se retira el dispositivo y el médico descarga los datos que ha recogido la grabadora en un ordenador. El cardiólogo obtiene de ellos información muy útil sobre la frecuencia cardiaca, alteraciones del ritmo y posibles trastornos por alteraciones del flujo coronario.
El paciente no necesita prepararse para este examen. el especialista encenderá el monitor y le indicará cómo colocar de nuevo los electrodos en caso de que se caigan o se aflojen, y el cuidado que requiere. Lo cual es importante la recomendación de bañarse o tomar una ducha antes de comenzar el examen, ya que no podrá hacerlo mientras se esté usando el monitor Holter de Ritmo. El monitor de registro se tiene que mantener cerca al cuerpo. Esto puede dificultarle conciliar el sueño. Ocasionalmente puede haber una reacción de la piel incómoda a los electrodos pegajosos. Usted debe llamar y comunicarle a nuestro centro médico para contarle sobre esto, y tomar medidas.
Lo que se siente durante el examen
Este examen es indoloro. Sin embargo, es posible que algunas personas deban rasurarse el vello del tórax para que los electrodos se puedan pegar.
Al estar usando el dispositivo, se debe evitar
- Sábanas eléctricas
- Áreas de alto voltaje
- Imanes
- Detectores de metales
Los electrodos (pequeños parches conductores) se pegan en el pecho. Se conectan por medio de alambres a un pequeño monitor de registro. El paciente carga el monitor Holter en una bolsa que se lleva puesta alrededor del cuello o la cintura. El monitor funciona con baterías.
Es importante que durante el tiempo que el paciente esté monitorizado mantenga su rutina cotidiana sin limitaciones, ya que el objetivo es ver cómo se comporta el corazón durante su actividad normal. Si percibe algún síntoma durante el tiempo que lleva el Holter, como palpitaciones, latidos irregulares, mareos o dolor en el pecho, conviene que apunte la hora y traslade la información a su médico. Esto permitirá al médico correlacionar síntomas con los datos encontrados en el registro de 24 horas.
Mientras el paciente lleva puesto el monitor, éste registra la actividad eléctrica del corazón.
- Lleve un registro diario de las actividades que realiza mientras está usando el monitor y cómo se siente.
- Después de 24 a 48 horas, debe devolver el monitor al consultorio de su proveedor de atención médica.
- El proveedor observará los registros y mirará si ha habido algún ritmo cardíaco anormal.
Es un dispositivo portátil pequeño que lleva un registro del ritmo cardíaco. Es posible que el médico quiera que uses un monitor Holter durante uno o dos días. En ese tiempo, el dispositivo registrará:
- Registra el comportamiento del corazón durante 24 horas
- Mediciones durante las actividades diarias (debe hacer una vida normal ese día para que el registro sea exacto).
- También realiza ediciones durante el sueño.
- Estimación del ritmo circadiano.
- No requiere adiestramiento para el paciente
- No induce reacción de alerta durante el inflado de la manilla medidora de presión arterial.
- Ofrece muchos posibles análisis de datos
- Mejor correlación con lesión de órgano y pronóstico cardiovascular.
Ventajas:
- La utilización de este tipo de dispositivos ha aumentado la capacidad de detectar alteraciones significativas del ritmo cardíaco, desde un 2-12% con el 24H (según si la indicación es por pérdidas de conocimiento, palpitaciones, hasta un 35-71%
- Estos dispositivos son eficaces para la confirmación de arritmias rápidas y lentas (taquicardias y bradicardias), sobre las que podemos dirigir la terapia específica adecuada a cada caso.
- Mediciones durante las actividades diarias habituales
Desventaja:
- Posible pérdida de datos por fallo del equipo o de cooperación.
- Meticulosa atención a la utilización del equipo.
- Puede interferir durante el trabajo o el sueño.
- Coste de la técnica.
REFERENCIA BIBLIOGRAFICA
- Canasalud.http://www.mapfrecajasalud.com/mcsa/es/cinformativo/08/CI_2018
Agenda en línea tu consulta
PRUEBA DE ESFUERZO

La prueba de esfuerzo, también conocida como ergometría, consiste en un examen de la resistencia física a través de diversos ejercicios que sirven para valorar el pronóstico de una enfermedad cardiaca en estudio o ya diagnosticada.
Esta técnica se emplea para detectar la angina de pecho o una afección coronaria en pacientes que sufren dolor torácico y, de esta manera, valorar la respuesta del corazón al esfuerzo a través de un electrocardiograma y la determinación de otros parámetros.
El fundamento principal de esta prueba es poner de manifiesto patologías que no presentan síntomas cuando el paciente se encuentra en reposo, pero que pasan a ser sintomáticas cuando realiza ejercicio físico.
En estos casos, si un paciente presenta una enfermedad coronaria, la obstrucción en las arterias no es suficiente para cortar todo el flujo de sangre cuando se encuentra en reposo, pero al realizar un esfuerzo físico, la cantidad de sangre necesaria es mayor y, por lo tanto, pasa a ser insuficiente.
El resultado es la aparición de angina de pecho que se traduce en alteraciones en el electrocardiograma.
Pero esta prueba no sólo proporciona un diagnóstico, sino que también plantea el pronóstico de la enfermedad que padece el paciente y el efecto del tratamiento que se está administrando.
El médico puede recomendarte una prueba de esfuerzo para lo siguiente:
- Diagnosticar la enfermedad de las arterias coronarias.Las arterias coronarias son los principales vasos sanguíneos que suministran sangre, oxígeno y nutrientes al corazón. La enfermedad de las arterias coronarias se presenta cuando estas arterias se dañan o enferman, generalmente debido a la acumulación de depósitos que contienen colesterol y otras sustancias (placas).
- Diagnosticar problemas en el ritmo cardíaco (arritmias).Las arritmias cardíacas se producen cuando los impulsos eléctricos que coordinan tu ritmo cardíaco no funcionan debidamente, lo que provoca que tu corazón lata demasiado rápido, demasiado lento o irregularmente.
- Guiar el tratamiento de trastornos cardíacos. Si ya te diagnosticaron una enfermedad del corazón, una prueba de esfuerzo puede ayudar a tu médico a descubrir cómo está funcionando el tratamiento. También puede usarse para ayudar a establecer el plan de tratamiento para ti al mostrar cuánto ejercicio puede manejar tu corazón.
El médico puede usar la prueba de esfuerzo para ayudar a determinar el momento de una cirugía cardíaca, como un reemplazo de válvula. En algunas personas con insuficiencia cardíaca, los resultados de una prueba de esfuerzo pueden ayudar al médico a determinar si necesitas un trasplante de corazón u otras terapias avanzadas.
Se puede recomendarte una prueba de diagnóstico por imágenes, como una prueba de esfuerzo nuclear o una prueba de esfuerzo ecocardiográfica, si la prueba de esfuerzo no revela la causa de tus síntomas.
Por lo general, las pruebas de esfuerzo son seguras, y las complicaciones son poco frecuentes. No obstante, como con todo procedimiento médico, existe un riesgo de presentar complicaciones, como las siguientes:
- Presión arterial baja.La presión arterial puede caer durante el ejercicio o inmediatamente después de este; tal vez te dé una sensación de mareo o de desmayo. El problema debería desaparecer después de dejar de hacer de ejercicio.
- Ritmos cardíacos anormales (arritmias).Las arritmias ocasionadas por una prueba de esfuerzo suelen desaparecer poco después de terminar los ejercicios.
- Ataque cardíaco (infarto de miocardio).Si bien es muy excepcional, es posible que una prueba de esfuerzo provoque un ataque cardíaco.
El médico te dará instrucciones específicas sobre cómo prepararte para la prueba de esfuerzo.
Alimentos y medicamentos
Es posible que te pidan que no comas, bebas ni fumes durante un tiempo antes de la prueba de esfuerzo. Es posible que debas evitar la cafeína el día de la prueba y el anterior.
Pregúntale al médico si es seguro que continúes tomando todos tus medicamentos recetados y de venta libre antes de la prueba, ya que podrían interferir en ciertas pruebas de esfuerzo.
Si usas inhalador para el asma u otro tipo de problemas respiratorios, llévalo contigo cuando vayas a hacerte la prueba. Asegúrate de que el médico y el miembro del equipo de atención médica que controlan la prueba de esfuerzo sepan que usas un inhalador.
Ropa y elementos personales
Trae o usa ropa cómoda y zapatillas deportivas. Si te vas a realizar una prueba de esfuerzo nuclear, no te apliques aceites, lociones o cremas en la piel ese día.
La prueba de esfuerzo tomará, aproximadamente, una hora, incluido el tiempo de preparación y el tiempo que tome realizar la prueba en sí. La prueba sola lleva, aproximadamente, 15 minutos. Es posible que te realicen una prueba de esfuerzo de ejercicio en la que debas caminar en una cinta o pedalear en una bicicleta fija. Si no puedes hacer ejercicio, recibirás un medicamento por vía intravenosa que imita el ejercicio al aumentar el flujo sanguíneo hacia el corazón.
Antes de una prueba de esfuerzo
En primer lugar, el médico hará algunas preguntas sobre tu historia clínica y sobre la frecuencia y la intensidad con las que te ejercitas. Esto ayuda a determinar la cantidad de ejercicio adecuado para ti durante la prueba. El médico también escuchará el corazón y los pulmones para detectar cualquier anomalía que podría afectar los resultados de las pruebas.
Durante una prueba de esfuerzo
Un miembro del personal de enfermería o un técnico te colocará parches adhesivos (electrodos) en el pecho, las piernas y los brazos. Es posible que te rasuren algunas áreas para ayudar a que se peguen los parches. Los electrodos tienen cables conectados a una máquina de electrocardiograma, la cual registra las señales eléctricas que desencadenan los latidos del corazón. Un brazalete en el brazo controla la presión arterial durante la prueba. Es posible que te pidan que respires mediante un tubo durante la prueba para determinar cuán bien puedes respirar durante el ejercicio.
Si no haces ejercicio, el médico te inyectará un medicamento por vía intravenosa que aumenta el flujo sanguíneo hacia el corazón. Es posible que sientas la cara enrojecida o te falte el aire, al igual que si estuvieras haciendo ejercicio. Es posible que tengas dolor de cabeza.
Probablemente, harás ejercicio en una cinta o en una bicicleta fija, y comenzarás despacio. A medida que la prueba avance, el ejercicio se volverá más difícil. Puedes usar la barandilla de la cinta para mantener el equilibrio. No te aferres con fuerza, ya que esto podría distorsionar los resultados.
Debes continuar con el ejercicio hasta que tu frecuencia cardíaca llegue al objetivo establecido o hasta que manifiestes síntomas que no te permitan continuar. Algunos de estos signos y síntomas son los siguientes:
- Dolor en el pecho moderado a intenso
- Falta de aire grave
- Presión arterial anormalmente alta o baja
- Ritmo cardíaco anormal
- Mareos
- Fatiga
- Ciertos cambios en el electrocardiograma
Tú y tu médico analizarán los límites de seguridad con respecto al ejercicio. Puedes suspender la prueba en el momento que no te sientas cómodo para continuar haciendo ejercicios.
Después de una prueba de esfuerzo
Después de terminar los ejercicios, te podrían solicitar que permanezcas quieto durante varios segundos y luego te acuestes durante un tiempo con los monitores colocados. El médico puede observar si se presenta alguna anomalía mientras la frecuencia cardíaca y la respiración regresan a su estado normal.
Cuando la prueba de esfuerzo haya finalizado, podrás retomar tus actividades normales, a menos que el médico te indique lo contrario.
Aunque se han utilizado diversos y variados métodos, el cicloergómetro y el tapiz rodante son los más utilizados 1. El cicloergómetro o bicicleta ergométrica es una bicicleta estática con freno mecánico (resistencia fija al pedaleo, con ritmo constante próximo a 50-60 ped/min), o freno electrónico (trabajo constante e independiente de la frecuencia de pedaleo) que es más fiable porque depende menos de la colaboración del paciente. La carga de trabajo puede ser regulada en watios o en kilopondímetros por minuto (6 kpm/min = 1 watt).
El tapiz rodante, cinta sin fin o treadmill es el método de esfuerzo más ampliamente utilizado. Consiste en una cinta sin fin movida por motor eléctrico y sobre la que el paciente debe caminar a distintas velocidades y pendientes según el protocolo usado. Es más caro, requiere mayor espacio y es más ruidoso que la bicicleta, y el trazado ECG puede estar más artefactado por los movimientos. Sin embargo, es un ejercicio más fisiológico, al que el paciente está más acostumbrado y que no necesita aprendizaje previo. Es conveniente que el treadmill tenga pasamanos a ambos lados y una barra frontal, aunque el apoyo en ellos facilita el trabajo del paciente aumentando el tiempo de esfuerzo y falseando la capacidad funcional calculada (incrementándola hasta en un 20%).
El consumo de oxígeno alcanzado en tapiz es algo superior al obtenido en bicicleta. La frecuencia cardíaca (FC) y la presión arterial (PA) son similares en ambos métodos.
En circunstancias especiales en las que las PE estén orientadas a la evaluación de deportistas, pacientes con problemas en extremidades inferiores u otras situaciones especiales, se podrá disponer de ergómetros «específicos», sobre todo aquellos que emulan el gesto deportivo del sujeto. Es de notar que éstos tienen una menor sensibilidad para la detección de enfermedades coronarias, si bien permiten una mejor valoración de la capacidad aeróbica máxima.
Para el control de la PA el mejor sistema es el método auscultatorio con esfigmomanómetro, mejor de columna de mercurio, pero también es fiable el aneroide. Desde hace algún tiempo se utilizan aparatos automáticos y programables, escasamente difundidos.
La sala para la PE es conveniente que esté ubicada en un lugar de fácil acceso y con posibilidad de una rápida evacuación, y es deseable una habitación amplia, bien ventilada y seca que favorezca la dispersión de la sudación y el calor que provoca el ejercicio, manteniendo una temperatura próxima a los 21 °C, pues variaciones ambientales pueden cambiar la respuesta del organismo al esfuerzo, en especial si la temperatura es superior a los 25 °C. Es conveniente disponer de una camilla y toma de oxígeno. Ante la posibilidad de que puedan presentarse complicaciones eléctricas graves es imprescindible disponer de desfibrilador, material y medicación necesarios para una reanimación cardiopulmonar correcta, así como para atender a otras eventualidades durante la PE (angina, crisis hipertensivas o baches hipotensivos, arritmias, etcétera).
Es preciso que un médico entrenado supervise la realización de la PE. El médico es responsable de la interpretación de los signos clínicos y de los datos del ECG. El personal técnico o de enfermería efectúa la preparación meticulosa del paciente con la colocación de los electrodos y cables. Durante la prueba mide la PA y colabora en la evaluación de los síntomas y signos del paciente.
- Modo ECG de 12 derivaciones.
- Seleccione cualquiera de los protocolos comúnmente utilizados o puede personalizar uno propio.
- Los informes se pueden imprimir en intervalos predefinidos.
- La detección de arritmia está disponible durante la prueba.
- Todos los datos se almacenan en el disco duro, lo que permite el acceso a los resultados de las pruebas originales en cualquier momento.
Si la información recolectada durante tu prueba de esfuerzo muestra que la función cardíaca es normal, no necesitas someterte a ninguna otra prueba.
Sin embargo, si los resultados son normales y tus síntomas continúan empeorando, el médico puede recomendarte que te realices una prueba de esfuerzo nuclear u otra prueba de esfuerzo que comprenda un ecocardiograma antes y después del ejercicio o medicamentos para aumentar el flujo sanguíneo al corazón. Estas pruebas son más precisas y brindan más información sobre la función cardíaca, pero también son más costosas.
Si los resultados de la prueba de esfuerzo sugieren que podrías tener una enfermedad de las arterias coronarias o muestran una arritmia, el médico usará la información para desarrollar un plan de tratamiento. Es posible que necesites pruebas adicionales, como una angiografía coronaria.
Si te realizaste una prueba de esfuerzo para ayudar a determinar el tratamiento para una enfermedad del corazón, el médico usará los resultados para planificar o cambiar tu tratamiento.
- Las pruebas de esfuerzo. En: Braunwald E, editor. Tratado de Cardiología Medicina Cardiovascular 2018
- El consentimiento informado en cardiología. Rev. Esp Cardiología 20188; 51: 782-796.
- En: Rourke R, editor. Situación actual de la prueba de esfuerzo electrocardiográfica. Curr Probl Cardiología 2017; 1: 1-125.
